Người trực tiếp thực hiện 4 ca nội soi điều trị các biến chứng trong song thai là GS Yves Villes, Trưởng khoa Sản và Y học bào thai, Đại học Paris Descarters (Pháp) kiêm Thư ký thường trực Hiệp hội Y học tiền sản châu Âu, cùng ê kíp các y bác sĩ BV Từ Dũ.
Bốn thai phụ mang thai đôi đều bị hội chứng truyền máu song thai, nếu không đốt các mạch máu thông nối giữa hai thai nhi thì cả hai đều có khả năng tử vong trong bụng mẹ bất kỳ lúc nào.
Trường hợp đầu tiên được thực hiện là thai phụ 29 tuổi, bị truyền máu song thai mức độ nhẹ ở tuần thứ 12 của thai kỳ. Sau 7 tuần bệnh tiến triển nặng, một thai nhi chỉ nặng 169g và không có bàng quang. Thai lớn nặng 239g. Cả hai thai nhi đều có thể bị chết lưu. Các bác sĩ đã tiến hành bắn tia laser cắt đứt mạch máu bị thông nhau giữa hai thai thành công.
Bốn thai phụ mang thai đôi đều bị hội chứng truyền máu song thai, nếu không đốt các mạch máu thông nối giữa hai thai nhi thì cả hai đều có khả năng tử vong trong bụng mẹ bất kỳ lúc nào.
| Truyền máu song thai là trường hợp hiếm gặp, xảy ra khi song thai có sự phân chia trễ, dẫn đến có một túi ối, một bánh nhau. Nếu trễ nữa sẽ dẫn đến song thai dính nhau. Vì chung bánh nhau nên khả năng mạch máu giữa hai thai nhi bị thông nối với nhau là rất cao, khoảng hơn 90% các trường hợp. Khi đó, máu của một thai nhi sẽ truyền cho thai nhi còn lại. Thai nhi truyền máu sẽ ngày càng teo tóp, thận ít lọc máu... trong khi thai nhi nhận máu sẽ bị phù nề do lượng máu truyền về ồ ạt gây quá tải hệ tuần hoàn, dẫn đến tràn dịch màng bụng, suy tim, suy phổi... Cả hai thai nhi đều có khả năng tử vong trong bụng mẹ rất lớn. |
Trường hợp đầu tiên được thực hiện là thai phụ 29 tuổi, bị truyền máu song thai mức độ nhẹ ở tuần thứ 12 của thai kỳ. Sau 7 tuần bệnh tiến triển nặng, một thai nhi chỉ nặng 169g và không có bàng quang. Thai lớn nặng 239g. Cả hai thai nhi đều có thể bị chết lưu. Các bác sĩ đã tiến hành bắn tia laser cắt đứt mạch máu bị thông nhau giữa hai thai thành công.
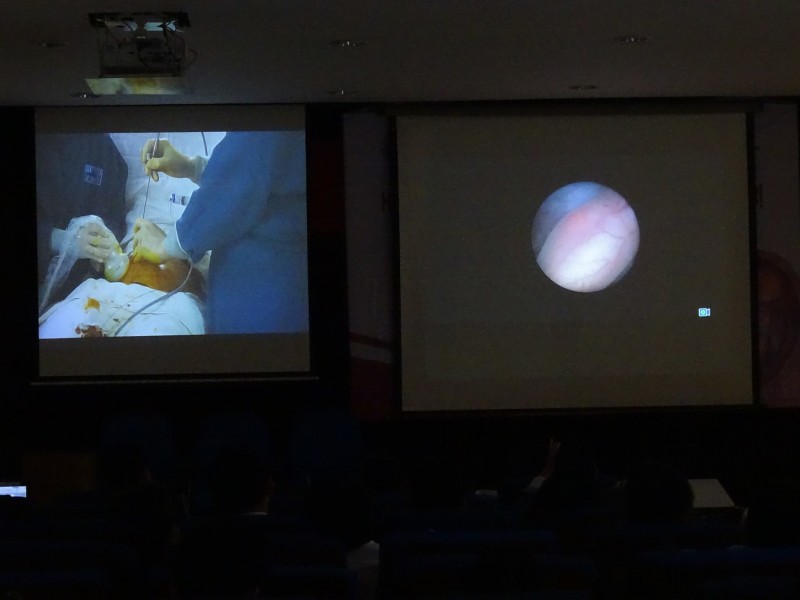 |
| Ca can thiệp truyền máu song thai thực hiện tại BV Từ Dũ được truyền hình trực tiếp từ phòng mổ ra hội trường để các bác sĩ sản khoa có thể theo dõi. Ảnh: LP. |
Một thai phụ khác 26 tuổi, bị truyền máu song thai trong lần mang thai đầu tiên, với một thai bị nhiều dị tật như gan, ruột nằm ngoài ổ bụng, buộc các bác sĩ phải cắt đứt nhiều mạch máu nuôi, giúp thai đó tự chấm dứt thai kỳ để ngăn ngừa nguy hiểm cho thai còn lại.
Trong số 4 người, có một thai phụ bị bệnh tim, mang thai ở tuần thứ 22, trong đó có một thai dị tật không đầu, không tim, buộc phải chấm dứt thai kỳ. BV Từ Dũ phải nhờ đến sự hỗ trợ của các bác sĩ tim mạch túc trực trong ca thủ thuật để kịp thời xử lý nếu xảy ra tình huống nguy cấp.
Trong số 4 người, có một thai phụ bị bệnh tim, mang thai ở tuần thứ 22, trong đó có một thai dị tật không đầu, không tim, buộc phải chấm dứt thai kỳ. BV Từ Dũ phải nhờ đến sự hỗ trợ của các bác sĩ tim mạch túc trực trong ca thủ thuật để kịp thời xử lý nếu xảy ra tình huống nguy cấp.
GS Yves Villes cho biết, khi bị hội chứng truyền máu song thai, 1 trong 2 thai nhi có nguy cơ chết lưu rất cao. Khi có một bé tử vong thì lượng máu sẽ truyền nhanh chóng cho bé còn lại, khiến bé còn lại cũng sớm tử vong. Một nghiên cứu cho thấy, 40% bé còn lại tử vong sau khi bé đầu tiên tử vong. Nếu còn sống thì 40% trường hợp bị di chứng não do thiếu máu nuôi, điển hình nhất là bệnh bại não.
Một nghiên cứu khác cũng ghi nhận, thai nhi mắc hội chứng truyền máu song thai có tỷ lệ bại não cao từ 4 đến 6 lần (từ tuần thai thứ 15) so với thai nhi không bị truyền máu song thai. Đáng lưu ý, nhiều trường hợp diễn tiến rất nhanh sang giai đoạn cuối như: Phù thai, suy thận… và tử vong nhanh. Trong khi khả năng bắn tia laser giúp khả năng sống cho thai nhi lên đến 80%, di chứng do truyền máu song thai chỉ còn khoảng 20%.
Cơ hội cho nhiều thai phụ
Cơ hội cho nhiều thai phụ
Theo BS Nguyễn Bá Mỹ Nhi, Phó Giám đốc BV Từ Dũ, trước đây, các thai phụ đều phải tự ra nước ngoài điều trị nếu mang thai đôi mà bị truyền máu song thai, với chi phí rất cao. Nhiều người không có điều kiện hoặc khi ra đến nước ngoài thì không còn kịp thời gian, phải chịu cảnh mất con. Để thực hiện 4 ca bị hội chứng truyền máu song thai này, BV đã chuẩn bị từ nhiều năm trước.
Trong thời gian tới, BV sẽ cử bác sĩ sang Pháp để tập huấn thêm. “Bác sĩ thực hiện các thủ thuật này phải nắm rõ về nội soi, siêu âm, xác định được tình trạng, tiến triển bệnh. Song song đó, BV sẽ trang bị thêm các thiết bị nội soi, laser và xây dựng danh mục kỹ thuật… để triển khai thường quy thuật này trong năm nay”, bác sĩ Bá Nhi chia sẻ.
Trong thời gian tới, BV sẽ cử bác sĩ sang Pháp để tập huấn thêm. “Bác sĩ thực hiện các thủ thuật này phải nắm rõ về nội soi, siêu âm, xác định được tình trạng, tiến triển bệnh. Song song đó, BV sẽ trang bị thêm các thiết bị nội soi, laser và xây dựng danh mục kỹ thuật… để triển khai thường quy thuật này trong năm nay”, bác sĩ Bá Nhi chia sẻ.
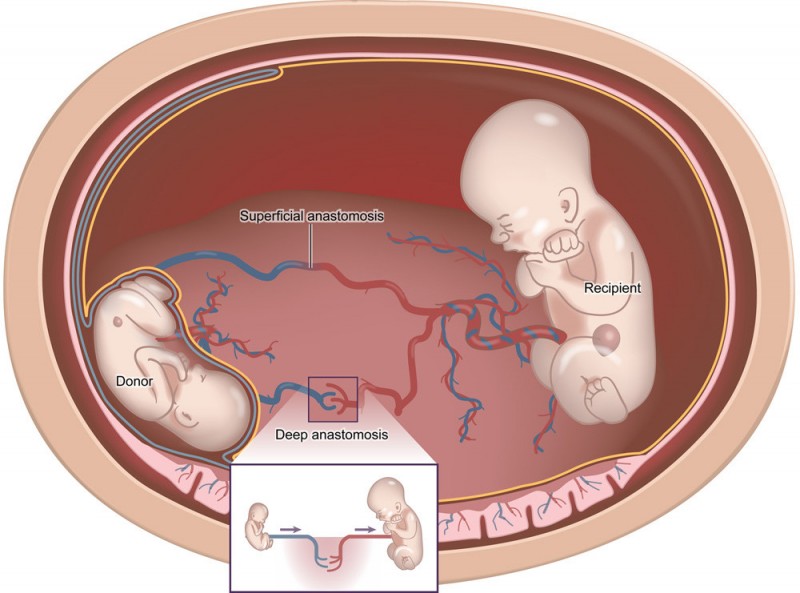 |
| Vì chung bánh nhau nên khả năng mạch máu giữa hai thai nhi bị thông nối với nhau rất cao, khoảng hơn 90% các trường hợp. Ảnh minh họa. |
Theo ThS Nguyễn Hữu Trung, BV Phụ sản Hùng Vương, Giảng viên trường Đại học Y Dược TP HCM, tại Việt Nam, tỷ lệ thai phụ có song thai một trứng rất ít, những ca song thai cùng trứng mắc hiện tượng truyền máu song thai càng ít hơn, tỷ lệ chỉ khoảng 1/10.000 ca song thai. Trước đây, khi Việt Nam chưa thể điều trị truyền máu song thai, phương án giúp cứu sống thai nhi chủ yếu là phát hiện sớm và hỗ trợ giữ thai đến cùng bằng cách nâng cao sức khoẻ mẹ và bé, hoặc phổ biến hơn là tiến hành mổ lấy thai ngay lập tức. Việc phát hiện truyền máu song thai và tiến hành mổ lấy thai rồi nuôi dưỡng ở bên ngoài có thể giúp cứu sống thai nhi, khả năng sống sẽ cao hơn nếu thai được lấy ra khi đã đạt từ 28-30 tuần.
“Hiện thế giới có ba phương pháp điều trị tạm thời. Một là, chọc phá vách ngăn giữa hai túi ối chung thành một bánh nhau, một túi ối. Phương pháp thứ hai là hút bớt lượng nước ối từ thai có túi ối to để thai nhi không bị quá tải hệ tuần hoàn, đồng thời giúp thai còn lại có cơ hội phát triển, không bị teo tóp. Phương pháp còn lại được coi là hiệu quả nhất, điều trị bằng tia laser làm giảm sự truyền máu giữa hai thai. Với sự hỗ trợ của chuyên gia Pháp tại BV Từ Dũ, đây sẽ là cơ hội và mở ra triển vọng giúp ích các thai phụ và nhiều thai nhi tránh được nguy cơ tử vong”, bác sĩ Trung chia sẻ.
 |
| Hai con trai chị Dung được cứu sống nhờ chạy chữa tại Malaysia. Ảnh Nguyễn Hằng. |
Vào năm 2013, chị Ngô Thị Thu Dung (34 tuổi, sống tại TP HCM) đã trở thành "người mẹ nổi tiếng" mắc truyền máu song thai. Chị đã phải qua Malaysia thực hiện hành trình giành giật sự sống từ tay tử thần cho hai con trai Gia Bình, Gia An. Sau khi hai con trai chào đời bằng phương pháp sinh mổ, chị Dung đã dành phần lớn thời gian của mình để tư vấn cho nhiều thai phụ ở khắp các tỉnh, trong cả nước bị hội chứng truyền máu song thai, giúp họ giữ được con.
